دیابت چیست؟
دیابت یک بیماری مزمن (طولانی مدت) است که بر نحوه تبدیل غذا به انرژی توسط بدن شما تأثیر می گذارد. بیشتر غذایی که می خورید به قند (که گلوکز نیز نامیده می شود) تجزیه می شود و در جریان خون شما آزاد می شود. وقتی قند خون شما بالا می رود، به پانکراس شما سیگنال می دهد که انسولین ترشح کند. انسولین مانند کلیدی عمل می کند که قند خون را برای استفاده به عنوان انرژی وارد سلول های بدن شما می کند. کمبود انسولین یا عدم توانایی بدن در استفاده از انسولین موجب افزایش میزان قند در بدن شما میشود و این اتفاق موجب بروز بیماری دیابت یا مرض قند می شود که به دنبال آن عوارض دیگری از جمله زخم پای دیابتی رخ میدهد که در ادامه به آن میپردازیم.
انواع دیابت
دیابت نوع ۱: تصور می شود دیابت نوع ۱ در اثر یک واکنش خود ایمنی ایجاد می شود که بدن شما را از ساخت انسولین باز می دارد. تقریباً ۵ تا ۱۰ درصد از افراد مبتلا به دیابت نوع ۱ دارند.
دیابت نوع ۲: در دیابت نوع ۲، بدن شما به خوبی از انسولین استفاده نمی کند و نمی تواند قند خون را در سطح نرمال نگه دارد. حدود ۹۰ تا ۹۵ درصد افراد مبتلا به دیابت نوع ۲ دارند.
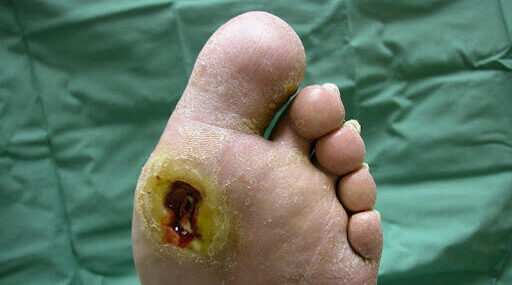
زخم پای دیابتی چیست؟
زخم پای دیابتی یک زخم باز و مزمن است که تقریباً در ۱۵ درصد بیماران دیابتی ایجاد می شود و معمولاً در نواحی تحتانی پا قرار دارد. از بین افرادی که دچار زخم پا می شوند، ۶ درصد به دلیل عفونت یا سایر عوارض مرتبط با زخم در بیمارستان بستری خواهند شد. دیابت علت اصلی قطع عضو غیرتروماتیک اندام تحتانی در ایالات متحده است و تقریباً ۱۴ تا ۲۴ درصد از بیماران مبتلا به دیابت که دچار زخم پا می شوند، قطع عضو می شوند. اما تحقیقات نشان داده است که ایجاد زخم پا قابل پیشگیری و درمان است که در ادامه به آن ها میپردازیم.
انواع زخم پای دیابتی
زخم پای دیابتی شامل ۳ دسته است:
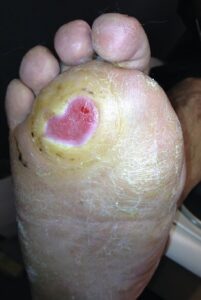
- نوروپاتیک: ۸۵ درصد زخم های دیابتی از نوع نوروپاتیک هستند و علت اصلی بروز زخم های دیابتی است. به دنبال دیابتی که به درستی کنترل نشود در طولانی مدت ایجاد میشود. در این نوع اختلال به دنبال بروز دیابت عروق بدن آسیب دیده و خون رسانی به اعصاب بدن دچار مشکل شده و اعصاب نمیتوانند به درستی پیام های عصبی از جمله درد را منتقل کنند. به دنبال آسیب های عصبی ذکر شده سیستم حسی بیمار دچار اختلال شده و بیمار نمیتواند حس های درد، فشار، گرما، سرما و… را حس کند و همینطور بیمار حین راه رفتن یا ایستادن دچار عدم تعادل شده و این اتفاق منجر به بیشترتحت فشار قرار گرفتن بخش هایی از پا میشود، در مجموع این عوامل منجر به ایجاد زخم در پاها میشود. شایع ترین محل بروز زخم نوروپاتیک در ناحیه ی کف پا هاست.
- ایسکمیک: یا زخم های شریانی (سرخرگی) که ۱۵ درصد زخم های زخم های دیابتی را تشکیل میدهند علت اصلی ایجاد زخم های دیابتی نیست ولی میتواند روند درمان زخم های مختلف را با اختلال مواجه کنند. در اختلال شریان های بدن خونرسانی به بافت ها به درستی صورت نمیگیرد پس بافتی که به درستی خونرسانی نشود نمیتواند مراحل ترمیم شدن را به خوبی طی کند و با اخلال مواجه میشود. در بیماری دیابت به دنبال افزایش قند خون نفوذ پذیری دیواره ی عروق کاهش میابد و به مرور زمان در صورت عدم کنترل دیابت شریان ها آسیب دیده و روند ترمیم زخم ها را تحت تاثیر قرار میدهد. زخم های ایسکمیک در اکثر موارد در نوک انگشتان، پاشنه ی پا، کناره های پا و قوزک پا ایجاد میشوند.
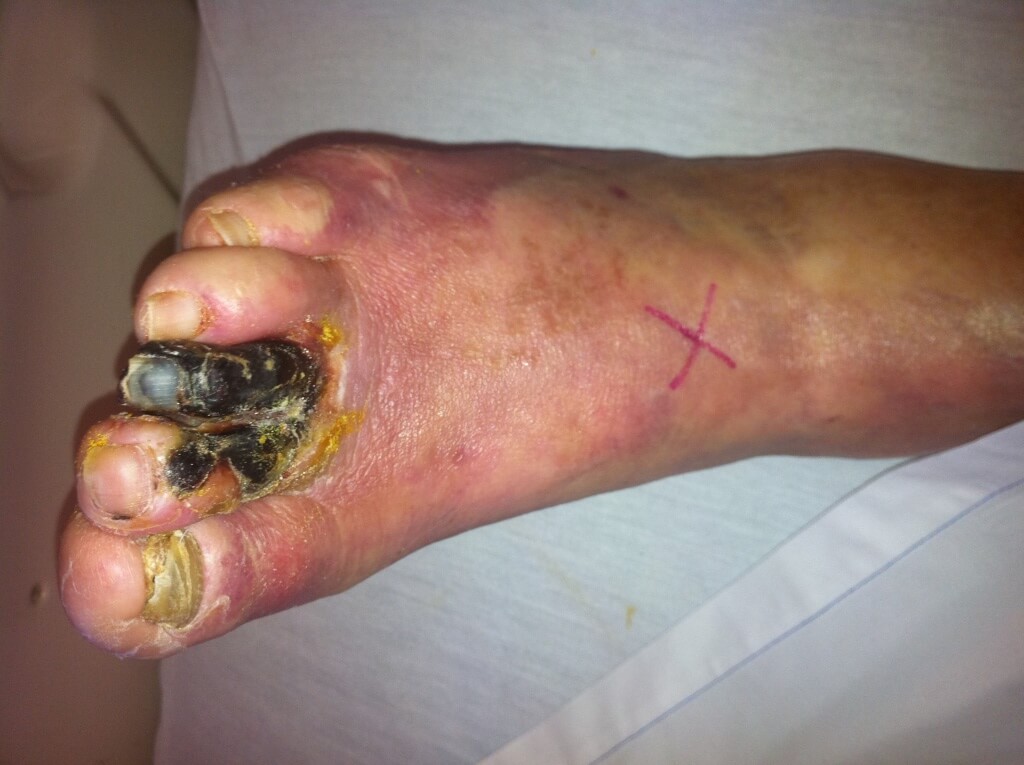
- وریدی: یا زخم سیاهرگی که تنها ۵ درصد زخم های دیابتی را تشکیل میدهند. در اختلالات وریدی مانند اختلال ورید های عمقی (DVT)، اختلال دریچه های عروق و… به مرور زمان در صورتی که کنترل و درمان نشوند در موارد پیشرفته میتوانند موجب ایجاد زخم شوند. یکی از مهم ترین علل ایجاد زخم های وریدی بی تحرکی و یا بیش از حد سرپا ماندن است. زخم های وریدی معمولا بین زانو و قوزک پا (طول ساق پا) ایجاد میشوند و کم عمق هستند.
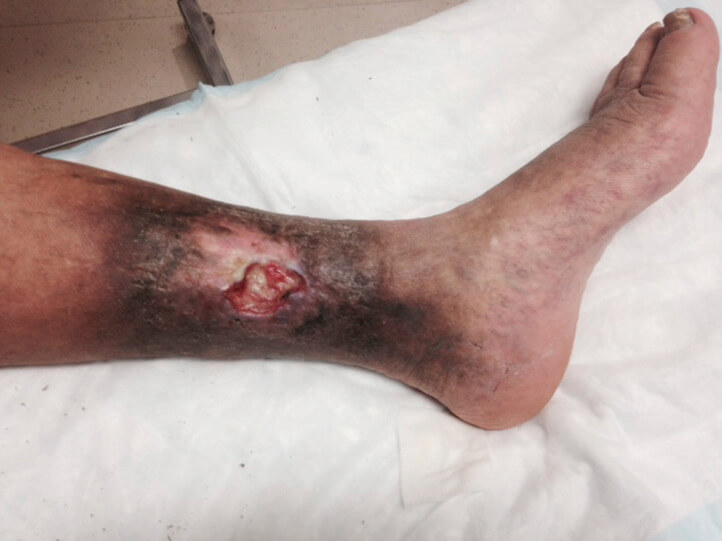
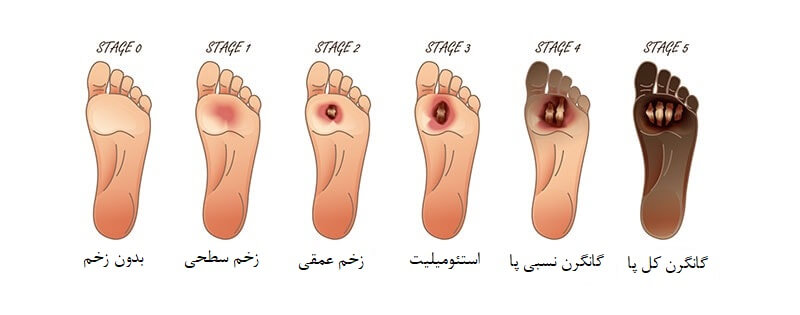
درجه بندی زخم های دیابتی
یکی از روش های درجه بندی براساس درجه بندی واگنر است که زخم های دیابتی به ۶ دسته زیر تقسیم میشوند:
درجه ۰: در این درجه هنوز زخمی ایجاد نشده اما بیمار دارای ریسک و احتمال بالای بروز زخم پای دیابتی است و ممکن است پینه (کالوس) تغییر شکل اندام داشته باشد.
درجه ۱: زخم سطحی تا عمیق است.
درجه ۲: زخم عمقی که تا لایه های زیرین اپیدرم پیش رفته و ممکن است تاندون یا استخوان مشخص باشد و عفونت موضعی داریم.
درجه ۳: زخم عمیق همراه با آبسه و استئومیلیت (عفونت استخوان)
درجه ۴: گانگرن انگشتان پا و قسمت تحتانی پا (مرگ بافت به دلیل عدم جریان خون یا عفونت جدی باکتریایی)
درجه ۵: گانگرن تمام پا
پیشگیری از بروز زخم پای دیابتی
مهم ترین اقدام در پیشگیری از زخم های دیابتی و درمان آنها کنترل دیابت است که تاثیر مهمی در سلامت سیستم های مختلف بدن از جمله سیستم عروقی، عصبی و… دارد. به جز این مورد کاهش عوامل خطر مانند سیگار کشیدن، نوشیدن الکل و کلسترول بالا در پیشگیری و درمان زخم پای دیابتی مهم هستند. یادگیری نحوه چک کردن پاها برای تشخیص هر چه زودتر مشکل بالقوه بسیار مهم است. هر روز پاهای خود را – به خصوص بین انگشتان پا و کف پا – از نظر بریدگی، کبودی، ترک، تاول، قرمزی، زخم و هرگونه نشانه غیرطبیعی بررسی کنید. هر گونه زخم و مشکلی که ایجاد می شود باید در اسرع وقت به کارشناس زخم یا پزشک مراجعه شود، مهم نیست که چقدر به نظر شما “ساده” می رسد. پوشیدن کفش و جوراب مناسب بسیار مهم است و به کاهش خطرات کمک می کند.

معیار های کفش مناسب برای بیماران دیابتی:
افراد مبتلا به دیابت باید از کفشهایی استفاده کنند که مناسب پا، محافظت پا و مطابق با شکل پاهایشان باشد و به اندازه ی کافی فضا برای حرکت انگشتان پا داشته باشند و تنگ نباشند و همینطور این افراد میتوانند با مراجعه به کلینیک های ارتوپدی برای خود کفش مخصوص و شخصی سازی شده تهیه کنند. افراد دیابتی باید همیشه جوراب را در کفش خود بپوشند تا نیرو های برشی و اصطکاک را کاهش دهند.
روش های درمان زخم پای دیابتی
امروزه روش های گوناگونی برای درمان زخم پای دیابتی در دسترس است. از جمله این روش ها میتوان به:
- پانسمان های نوین
- اوزون تراپی
- ماگوت تراپی
- لایت تراپی
- وکیوم تراپی
- PRP
- و…
اشاره کرد، که در مباحثی جداگانه کامل به این روش های درمانی میپردازیم.
لزوم مراجعه به کارشناس زخم
در صورتی که هرگونه زخم، پینه، تاول و هرگونه آسیب دیگری در اندام ها و به ویژه پاهای خود مشاهده کردید در اسرع وقت به یک درمانگر زخم مراجعه کنید تا از آسیب بیشتر و صرف وقت و هزینه ی اضافی جلوگیری کنید. زخم هایی که به آنها توجه نشود میتوانند پیشرفت کنند، عمیق تر و عفونی شوند و حتی باعث مرگ بافت و در نهایت قطع عضو شوند.
مرکز مراقبت از زخم طبِ زخم آماده ی خدمت رسانی به شما عزیزان و درمان انواع زخم های مزمن و حاد در منزل شما است جهت دریافت مشاوره با ما در تماس باشید. تلفن جهت تماس و ارسال پیام:۰۹۹۱۵۶۵۵۴۱۱